Qu’est ce que l’injection intracytoplasmiques de spermatozoïdes(ICSI)?
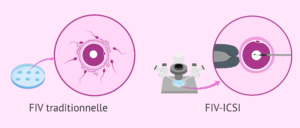
L’ICSI, abréviation de l’injection intracytoplasmique de spermatozoïdes, parfois désignée sous le nom d’ICSI-FIV, constitue une modalité de traitement de la fertilité au moyen de la fécondation in vitro (FIV).
L’ICSI est considérée comme l’une des options privilégiées lorsque l’infertilité masculine entrave la conception d’un enfant pour vous et votre partenaire. Ce traitement de fertilité hautement spécialisé consiste à injecter un seul spermatozoïde au cœur de chaque ovule dans le but de déclencher la fécondation.
FECONDATION IN VITRO ICSI: Dans quels cas est-elle recommandée?
L’ICSI est généralement préconisée pour les hommes confrontés à des problèmes de qualité du sperme. Cette procédure est recommandée lorsque l’homme présente :
- Un spermatozoïde de forme anormale
- Un faible nombre de spermatozoïdes
- Des spermatozoïdes présentant une mobilité réduite
- L’absence de spermatozoïdes dans l’éjaculat, mais où le sperme peut être récupéré dans les testicules par chirurgie
- Des niveaux élevés d’anticorps dirigés contre les spermatozoïdes, ce qui peut altérer leur capacité à féconder un ovule
- Un échec inexplicable de la fécondation lors de traitements de FIV antérieurs impliquant tous les ovules
- Une éjaculation rétrograde, où les spermatozoïdes retournent dans la vessie et peuvent être récupérés dans l’urine
L’ICSI peut être recommandée dans le cas où les spermatozoïdes présentent des dommages à leur ADN ou lorsqu’ils sont récupérés par une procédure de prélèvement chirurgical des tubes de l’épididyme, qui sont attachés aux testicules.
De plus, l’ICSI peut être envisagée si la fécondation échoue lors d’un traitement de FIV traditionnel. Dans le cas d’utilisation d’ovules congelés, l’ICSI est nécessaire pour assurer la fécondation, car les œufs décongelés peuvent présenter une zone pellucide durcie. Cette technique est également appropriée lorsque des ovules de donneuses sont utilisés dans le traitement de FIV.
Préparation à l’ICSI
L’ICSI, ou injection intracytoplasmique de spermatozoïdes, est une technique de procréation assistée qui implique l’introduction de spermatozoïdes directement dans le cytoplasme de l’ovule, une substance gélatineuse située au cœur de celui-ci. Une fois que l’ovule a été fécondé par cette injection, un embryon est créé et peut ensuite être transféré dans l’utérus.
Cette méthode diffère légèrement des approches traditionnelles de fécondation in vitro (FIV), où les spermatozoïdes fécondent naturellement les ovules.
FECONDATION IN VITRO ICSI: Comment se déroule le processus de l’ICSI ?
Le processus de la technique de fécondation in vitro ICSI suit les mêmes étapes que la FIV classique, à une exception près : la méthode de fécondation diffère. Contrairement à la FIV traditionnelle où plusieurs spermatozoïdes sont en contact avec un ovule dans un environnement de laboratoire, l’ICSI implique la sélection, le nettoyage et l’injection directe d’un seul spermatozoïde sain dans un ovule mature.
Cette approche directe contourne les problèmes potentiels liés à la mobilité altérée des spermatozoïdes ou à des problèmes anatomiques tels que des anomalies du col de l’utérus, ce qui améliore les chances de fécondation réussie. L’ICSI est souvent préférée dans les cas où la FIV standard n’a pas abouti ou lorsque les couples font face à des défis d’infertilité plus graves.
Etape 1 : Consentement et sélection Avant de commencer un traitement par ICSI.
Vous devez remplir les formulaires requis et donner votre consentement éclairé. Des tests de dépistage peuvent également être nécessaires, généralement des analyses sanguines visant à détecter d’éventuelles infections comme le VIH, l’hépatite B et l’hépatite C.
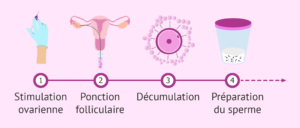
Étape 2 : Traitement médicamenteux pour la fertilité.
Pour cette phase, vous suivrez un protocole similaire à celui de la FIV classique. Pendant 10 à 12 jours, vous devrez vous administrer des injections hormonales quotidiennes afin de stimuler vos ovaires. Cette stimulation favorise la maturation des ovocytes en vue du processus de fécondation.
Vous serez régulièrement suivi à la clinique par votre médecin pour évaluer le niveau de stimulation ovarienne. Des ultrasons seront utilisés pour contrôler le développement des ovocytes et la réaction de vos ovaires aux médicaments de stimulation. Vous serez informé(e) lorsque les ovocytes seront prêts à être recueillis.
Étape 3 : Collecte des œufs.
Une fois que votre équipe médicale aura décidé du jour de prélèvement des ovules, ceux-ci seront récupérés. Ce choix sera basé sur plusieurs facteurs, notamment votre réponse aux médicaments de fertilité, vos antécédents médicaux et les résultats de votre échographie.
Environ 36 heures avant l’intervention, vous recevrez une injection déclenchante pour assurer l’ovulation et la libération des ovules. Pendant la procédure, les ovules seront extraits des ovaires à l’aide d’une fine aiguille. Vous bénéficierez d’un soulagement de la douleur ainsi que d’une assistance respiratoire à l’oxygène tout au long du processus.
Étape 4 : Collecte de spermatozoïdes.
Pour l’utilisation du sperme de votre partenaire , il sera nécessaire pour lui de fournir un échantillon de sperme le jour même de la collecte de vos ovules.
Étape 5 : Fécondation des ovules.
Une fois que les ovules et les spermatozoïdes sont préparés, la fécondation est réalisée en laboratoire. Chaque ovule est fécondé par un seul spermatozoïde, sélectionné parmi les meilleurs du partenaire. En cas de succès, les embryons sont ensuite cultivés dans un incubateur de laboratoire pendant un maximum de six jours, après quoi les œufs fécondés de la meilleure qualité sont choisis.
Étape 6 : Transfert d’embryon.
Une fois que les embryons ont atteint leur développement optimal, le meilleur parmi eux sera choisi pour être transféré dans votre utérus. Généralement, un seul embryon est transféré afin de minimiser le risque de grossesse multiple, tel que des jumeaux ou des triplés. Toutefois, si vous avez plus de 40 ans, deux embryons pourraient être transférés pour augmenter les chances de conception. Le processus de transfert consiste à introduire délicatement l’embryon fécondé dans votre utérus à l’aide d’un cathéter mince, sous guidage échographique pour une précision optimale.
FECONDATION IN VITRO ICSI: Quelle est la durée d’un traitement ICSI?
Bien que le traitement complet de l’ICSI s’étale généralement sur quatre à six semaines, la procédure de collecte des ovules et des spermatozoïdes ne prend généralement qu’une demi-journée. En cas de succès de la fécondation, vous retournerez à la clinique deux à cinq jours après la collecte pour le transfert embryonnaire.
Le succès de l’ICSI, technique souvent préconisée pour les couples confrontés à l’infertilité masculine, est influencé par divers facteurs, notamment :
- L’âge : les patients de moins de 35 ans présentent généralement les meilleures perspectives de réussite.
- Le mode de vie : la consommation de tabac chez les femmes est associée à un taux de réussite de grossesse plus bas. De plus, le poids, en particulier l’obésité, peut également avoir un impact négatif sur les chances de grossesse.
- Le taux d’hormone anti-müllérienne (AMH) : un niveau élevé de cette hormone est généralement associé à un nombre d’ovules plus élevé, ce qui peut augmenter les chances de grossesse réussie.
Des recherches antérieures ont associé les taux de réussite de la fécondation in vitro avec injection intracytoplasmique de spermatozoïdes (ICSI) à l’âge des femmes :
- Moins de 35 ans : 42,8%
- De 35 à 39 ans : 36,3%
- Plus de 40 ans : 20%
En moyenne, environ 50% des couples obtiennent un résultat positif au test de grossesse et 33% parviennent à avoir un bébé. Toutefois, ces chiffres varient considérablement en fonction de l’âge de la femme. Ces résultats sont comparables, voire meilleurs, que ceux observés dans d’autres centres au Royaume-Uni et dans le monde. Si l’ICSI ne réussit pas dès la première tentative, il est encourageant de savoir qu’il est généralement possible de réessayer le traitement.
Parmi les risques associés à la technique ICSI, on peut noter :
- Il existe un risque, quoique faible (moins de 5%), de dommages aux ovules lors de l’insertion de l’aiguille.
- Il est plus probable d’avoir un enfant présentant une anomalie chromosomique, notamment au niveau des chromosomes X ou Y, lors de la conception par ICSI que lors de la conception par voie naturelle. Ces anomalies chromosomiques sont associées à un risque accru de fausse couche, de troubles d’apprentissage chez l’enfant, de problèmes cardiaques, ou encore de stérilité à un âge ultérieur.
ARTICLE REDIGE Par Dr EL MEHDI HISSANE ; Gynécologue spécialiste de la fertilité
